完全腹腔镜下(全胃切除)胃癌根治术
主诉 病史
主诉:患者男性,67岁,因“反复上腹胀闷1月余,突发呕血1次。”收住院。 现病史:患者1月前无明显诱因下开始出现上腹部胀闷不适,伴少许嗳气反酸烧心感,患者至当地门诊就诊,予对症药物口服(具体不详),症状可稍缓解。1小时前患者饮酒后出现呕血1次,量约150ml,伴晕厥,黑朦,头晕,无头痛、视物天旋地转感,无肢冷汗出,无发热、恶寒,无胸闷、胸痛,无气促等,患者遂由家属送至我院急诊,急诊查血常规:WBC:10.89x10^9/L,N%:58.2%,RBC 3.65x10^12/L,HGB 104g/L,HCT 33.3%。为求进一步系统诊治,急诊以“急性上消化道出血”收入我院消化科。入院后完善相关检查,大便常规:颜色: 棕黄,潜血阳性,尿常规正常。胃镜:食管胃底肿物待查,病理:(贲门)中分化腺癌,HP(-)。全腹+胸部增强CT:1.食道远端静脉曲张;2.右肺多发泡性肺气肿;3.肝S2段小血管瘤并多发钙化灶;4.双肾多发小囊肿;5.前列腺中央区少许钙化斑形成。心电图:窦性心律,大致正常心电图。复查血常规:RBC 3.24×10^12/L,HGB 93g/L,红细胞压积:HCT 29.5%;肝功:总蛋白:TP 54.9g/L,球蛋白:GLB 19.9g/L,白蛋白:ALB 35.0g/L;生化、心肌酶、甲功、男性肿瘤五项正常。予耐信静滴抑酸护胃止血,奥曲肽皮下注射、巴曲亭静滴加强止血,补液支持对症治疗后呕血停止,3天后转我院普外科准备手术治疗。患病以来神志清楚,精神疲倦,饮食较差,无黑便,小便正常。近期体重无明显变化。
查体 辅查
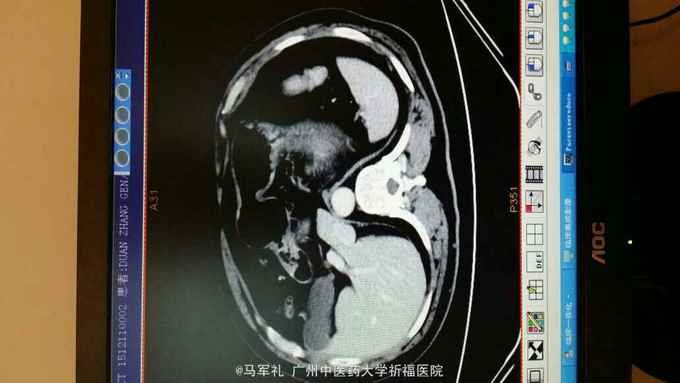
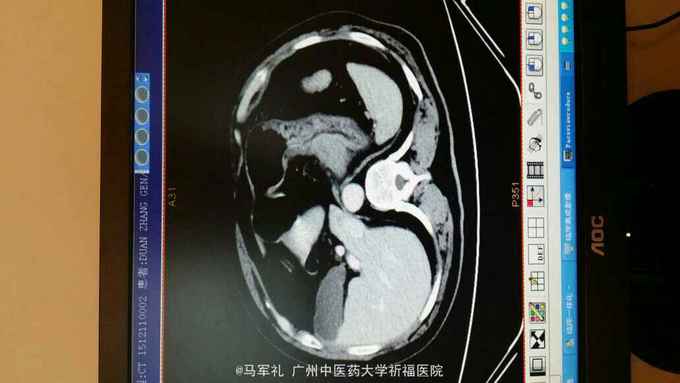
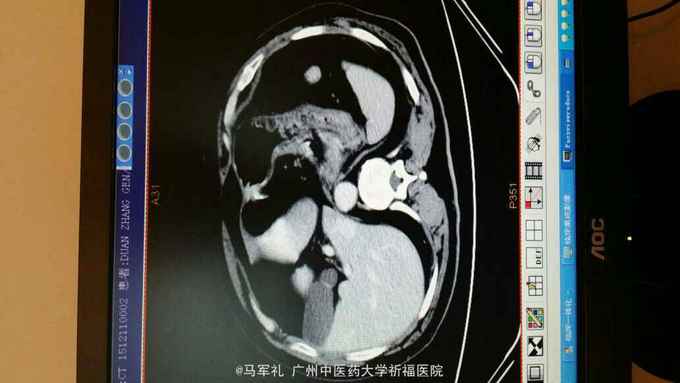
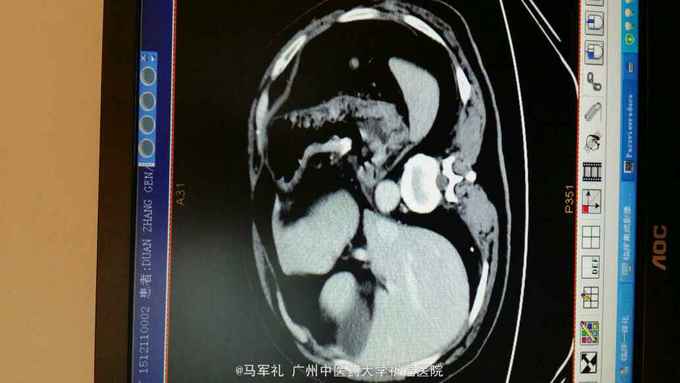
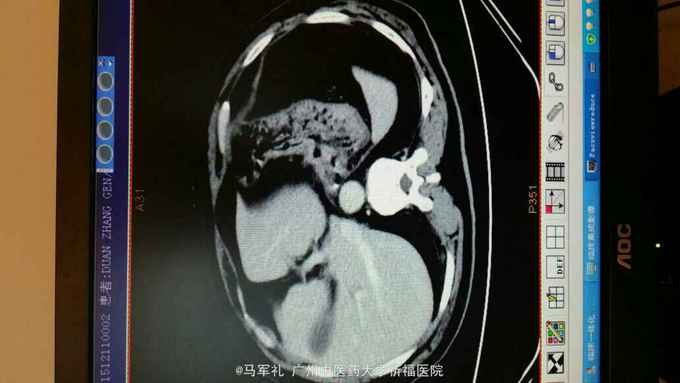
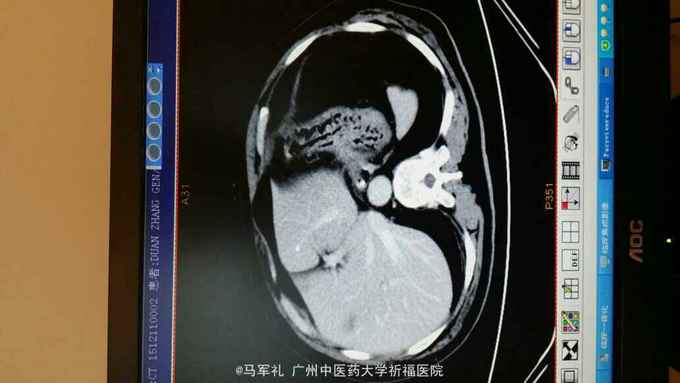
体检:T:36.3 ℃ P 95次/分 R:22 次/分 BP 115/78 mmHg 皮肤、巩膜无黄染,贫血貌,心、肺听诊无异常。腹部较平坦,未见胃肠型及胃肠蠕动波,无腹壁静脉怒张,腹式呼吸活动不受限,腹肌柔软,全腹无压痛及反跳痛,肝区无压痛,肝浊音界位置正常,肝脾未触及,Murphy征(-),移动性浊音(-),双肾区无压痛及叩痛,肠鸣音正常,未闻及血管杂音。 辅助检查:1.肿瘤标记物:CEA、AFP、CA153、CA199、TPSA均在正常范围。 2.胃镜+病理:胃底菜花样肿物,4cm×4cm,质硬。病理:中分化腺癌,HP(-)。 3.CT:胃底近贲门处局部组织不规则增厚。肝S2段小血管瘤,双肾多发小囊肿,胆、胰、脾未见异常;右肺多发泡性肺气肿。
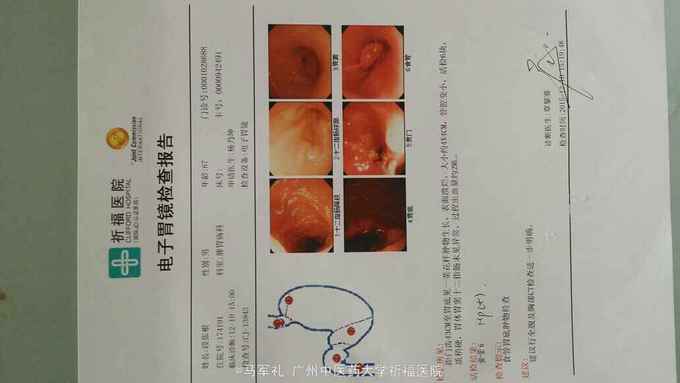
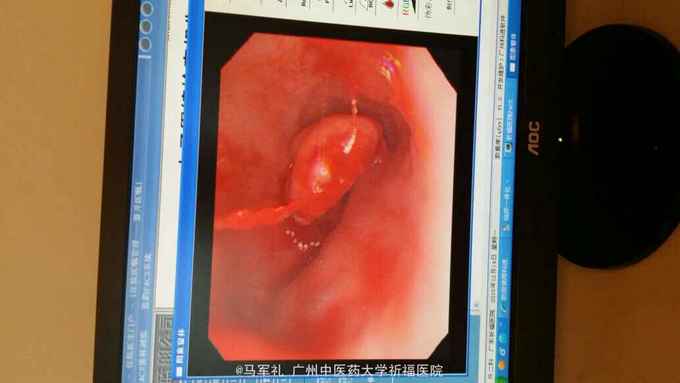
诊断 处理
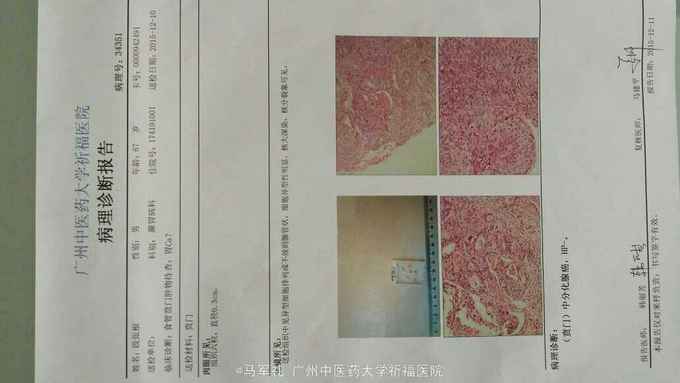
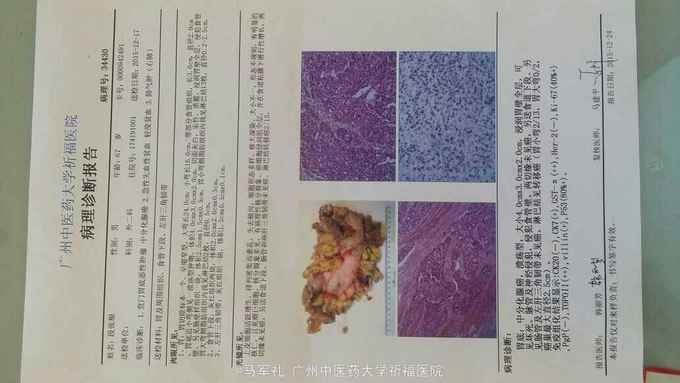
诊断:胃癌 治疗:入院后行常规术前检查,术前准备完善后在气管内插管全麻下行腹腔镜下(全胃切除)胃癌根治术,术中探查肝脏及腹腔其它部位未见明显肿瘤转移。肿瘤位于胃底近贲门处,镜下观察未侵出浆膜,与周围组织器官无侵犯及粘连。腔镜下行全胃切除、胃癌根治术,于腔镜下行食道-空肠Roux-en-Y吻合术。手术顺利,术后恢复好,术后第4天肛门恢复排气,术后第5天恢复排便,术后第6天口服碘剂造影证实无吻合口漏,遂拔除胃管,逐渐恢复饮食,术后10天出院。术后病理报告:胃底中分化腺癌,溃疡型,大小4cm×3cm×2cm,侵润胃壁全层,侵犯食管壁。两切缘未见癌累及。食道下端吻合器切除之一圈组织未见癌,淋巴结见转移癌(胃小弯侧2/13,胃大弯侧0/2)。免疫组化:CK20(-),CK7(+),GST-π(++),Her-2(-),Ki-67(40%+),PgP(-),TOPOⅡ(++),villin(+),P53(80%+)。
随访 讨论
自1994年Kitano等报道首例腹腔镜胃癌根治术以来,腹腔镜下胃癌根治术获得了快速的发展。腹腔镜胃癌根治术以其创伤小、失血量少、术后疼痛轻、术后胃肠功能恢复快和住院时间短等优点得到广泛应用。 腹腔镜下全胃切除术操作范围更广,解剖层面复杂,涉及网膜切除,淋巴清扫,从幽门至贲门,从右至左,从下至上多个层面,手术难度大,技术要求更高。
